診療内容
食道癌の治療
1.食道癌の現状
本邦での食道癌の死亡者数は10981人(2020年)で、癌死亡の2.9%を占めております。5年相対生存率では41.5%と低く、他癌種に比べて予後不良な癌です1)。男性に多く(男:女=6:1)で、90%以上は扁平上皮癌であり、半数以上は進行癌で発見されるといわれています。
2.食道癌の治療
食道癌の治療方針は深達度、転移による進行度2)と患者の全身状態に基づき決定されます(図1)。治療は内視鏡治療、手術治療、放射線治療、薬物療法(化学療法)に大別されます。
図1:臨床的進行度 clinical-stage 分類(食道癌取り扱い規約第12版)

0期(がんが粘膜内にとどまる)の食道表在癌が適応で、消化器内視鏡医が担当します。一方で粘膜下層以深に達している場合はリンパ節転移の可能性が高く手術治療や化学放射線治療の適応となります。
食道は頸部、胸部、腹部にまたがる臓器であり、食道頸部から胃上部まで切除する「亜全摘術」が標準的な手術となります。再建臓器は主に胃が用いられ、胸骨の後ろ(胸骨後ルート)や、もともと食道があった場所(縦隔内)を通して頸部で吻合を行います。以前は、右開胸下に切除をしていましたが、近年では胸腔鏡手術、縦隔鏡手術などの低侵襲な術式が主流となっています。
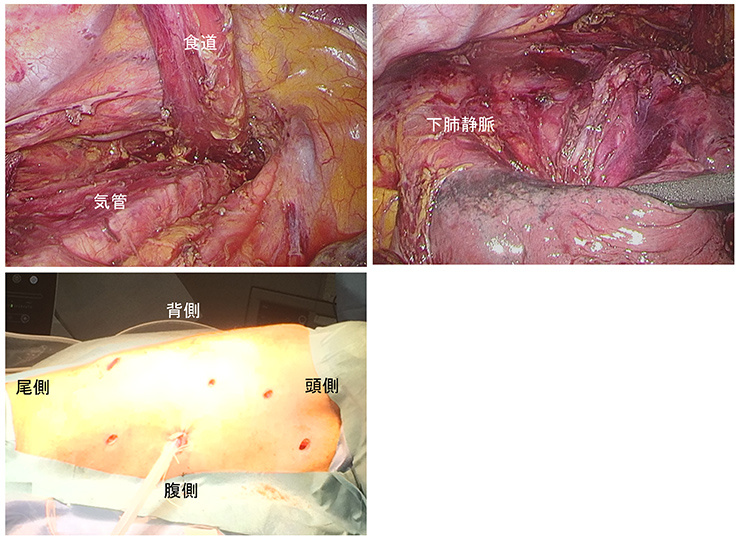
胸腔鏡手術は当科では腹臥位で行います。右胸部に6カ所の孔をあけて胸部操作を行ったのち、体位を仰臥位に変換して、頸部、腹部操作を行って食道を切除します(図2)。当科では、さらなる低侵襲化を目指して縦隔鏡手術を積極的に行っています(後述)。 手術当日は集中治療室で管理を行い、翌日より一般病棟に移り離床を進めていきます。とくに食道癌手術は、術後に嚥下機能の低下を認めることがあるため、嚥下機能を十分に評価したのちに食事を開始します。
図2:胸腔鏡手術(術中画像、創部)
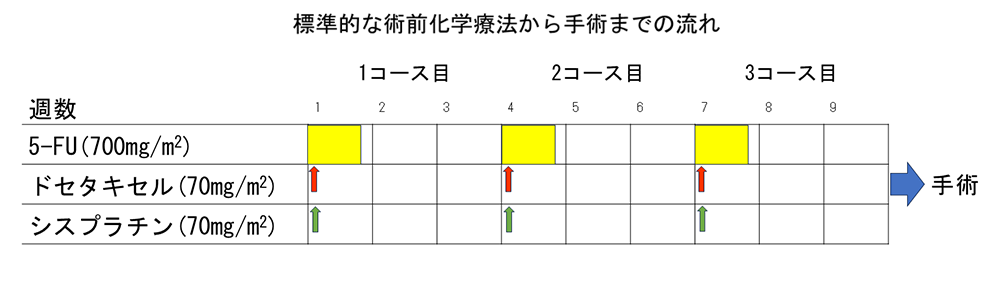
他の消化器癌と異なり、放射線治療も有用な治療法であり、主に耐術能が低い症例やステージIVa期やIVb期で通過障害がある症例に対して、化学療法と併用して行います(根治的化学放射線治療)。 薬物療法は術前(術後)化学療法と遠隔転移・切除不能局所進行癌に対する化学療法に大別されます。術前ステージII, III期では、術前化学療法をおこなったあとに手術を予定します。DCF療法(ドセタキセル, シスプラチン、5-FU)レジメンが主に用いられます。5日間でおこなわれ、3週間隔で計3回おこなったあとに手術を予定します。(図3)
遠隔転移・切除不能局所進行癌に対しては5-FUとシスプラチンの併用療法が標準治療とされてきましたが、最近では、さらに免疫チェックポイント阻害剤とよばれる抗癌剤を併用したレジメンが標準となりました。ただし免疫関連有害事象と呼ばれる特殊な有害事象を認めることがあり、呼吸器、内分泌、消化器内科と連携したフォローアップが必要となります。
図3:術前化学療法(DCFレジメン)
3.より負担の少ない治療を目指してー縦隔鏡手術の導入―
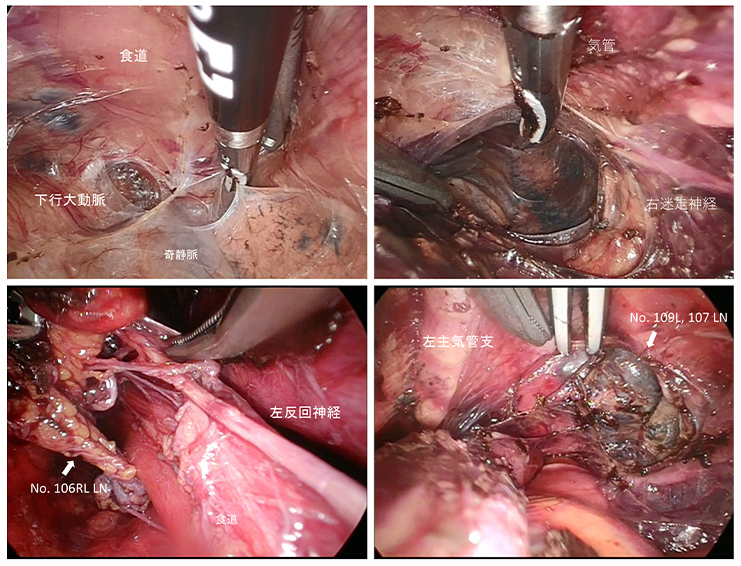
当科では2021年5月より縦隔鏡手術を導入しました。この術式は頚部と腹部から同時に操作を行い、縦隔にある食道とリンパ節をトンネル状に切除します。この術式の利点は、手術中に肺を虚脱することなく手術が可能であり、術後肺炎の頻度が大きく減ることが知られています。また頸部操作と腹部操作を同時に行うことで手術時間の大幅な短縮も可能です。(図4,5)いずれも食道癌手術の低侵襲化につながり、より負担の少ない手術が提供できるものと考えております。
図4:縦隔鏡手術(術野風景)
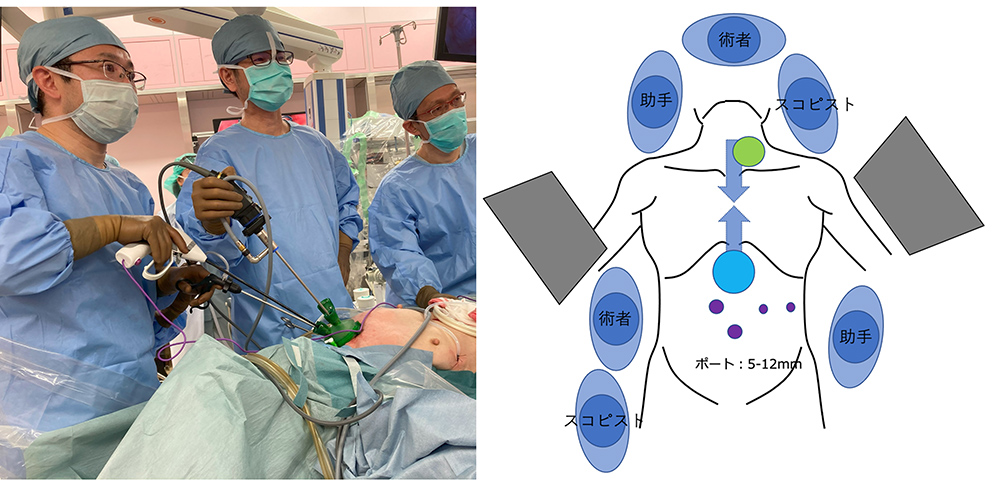
図5:縦隔鏡手術(術中画像)
(参照)
1.国立がん研究センター がん情報サービス https://ganjoho.jp/reg_stat/
2.食道癌診療ガイドライン2022年版、日本食道学会、東京、2022